島根県 1病院
島根大学病院
★診療科目 消化器外科 島根県出雲市塩治町89-1 ℡0853-21-2111
術後の合併症が多い食道癌に対しては、内視鏡を用いた切除で、合併症の減少と入院期間の大幅な短縮を達成している。さらに、切除できない症例や再発例に対しても、化学療法や放射線療法を含めた治療を積極的に行っている。
岡山県 3病院
倉敷中央病院
★診療科目外科 岡山県倉敷市美和1-1-1 ℡086-422-0210
消化器癌(食道・胃・大腸・肝・胆道・膵の悪性疾患)、胆石症をはじめとする消化器疾患の外科治療、乳癌治療、また小児疾患に対する外科的治療を主として診療を行なっている。
岡山済生会総合病院
★診療科目 内科・外科 岡山県岡山市伊福町1-17-18 ℡086-252-2211
消化器がんの手術症例が多いのが特徴。とくに、胃、大腸、肝がんの手術症例数は多く、近年新聞や週刊紙で掲載された手術症例数に基づく全国病院ランキングでは、いずれも20位以内の上位にランクされている。
岡山大学病院
★診療科目 消化管外科 岡山県岡山市鹿田町2-5-1 ℡086-223-7151
岡山県下では食道がんの手術件数は圧倒的な1位。侵襲が大きくなりやすい食道がんの手術では、胸腔鏡を用いた低侵襲手術を開発。年々症例数は増加し、現在EMRを含め年間60例(うち外科的切除:40~45例)の切除が行われている。
広島県 3病院
広島市民病院
★診療科目 外科 広島県広島市中区基町7-33 ℡06-6929-1221
病気の進行度、患者の体力や基礎疾患の有無、術後のQOL(生活の質)などを考慮して手術療法、放射線治療、化学療法(抗癌剤治療)を単独で行ったり組み合わせたりしている。
国立病院機構 呉医療センター 中国がんセンター
★診療科目 外科 広島県呉市青山町3-1 ℡0823-22-3111
患者の年齢、体力、併存症の有無により術後の回復度を考え、手術、化学療法、放射線を併用した治療を行う。最近では胸腔鏡を併用したより低侵襲の手術も行っている。
広島大学病院
★診療科目 第2外科 広島県広島市南区霞1-2-3 ℡082-257-5555
中国地方では2番目に食道がんの手術件数(2005年度)が多い病院。進行癌への根治的拡大手術と同時に,内視鏡下手術による早期癌の低侵襲手術を行っている。
山口県 1病院
国立病院機構 関門医療センター
★診療科目 外科 山口県下関市後田町1-1-1 ℡0832-22-6216
食道がんの治療に関しては西日本の中心的存在となっており、県内のみならず中国・九州各地より患者の紹介がある。手術はもとより、放射線治療や化学療法においても最新かつ最適な治療が行える体制をとっている。
徳島県 1病院
徳島赤十字病院
★診療科目 消化器外科 徳島県小松島市中田町新開28-1 ℡08853-2-2555
徳島県下では食道がんの手術件数(2005年度)は第1位。進行度に応じたリンパ節郭清範囲の縮小や胸腔鏡・腹腔鏡を用いた手術侵襲の縮小をめざしている。
食道がん治療の有名病院:九州
福岡県 4病院
国立病院機構 九州医療センター
★診療科目 外科 福岡県福岡市中央区地行浜1-8-1 ℡092-852-0700
食道がんの症例数は著しく増えており、年間20例前後の手術をこなしている。手術は定型的な開胸・開腹術が大部分を占めるが、耳鼻科・形成外科と共同で遊離空腸移植を伴う頚部食道癌・下咽頭癌手術も積極的に行い、良好な結果を得ている。
国立病院機構 九州がんセンター
★診療科目 消化器外科 福岡県福岡市南区野多目3-1-1 ℡092-541-3231
九州の食道がん実力病院として有名。できる限り機能を温存しつつ、根治性も追求した手術術式を取り入れている。食道がんでは気管支や心臓、肺の神経を温存してリンパ節の廓清を行い、術後の肺や心臓の合併症の防止に努めている。
済生会福岡総合病院
★診療科目 外科 福岡県福岡市中央区天神1-3-46 ℡092-771-8151
食道切除再建術から虫垂切除術、痔核手術まで消化管全般にわたり、あらゆる疾患に対応。また消化器癌(胃癌、大腸癌)に対する集学的治療、特に化学療法を充実させ、外来化学療法をおこなっている。
久留米大学病院
★診療科目 消化器病センター 福岡県久留米市旭町67 ℡0942-35-3311
九州内では食道がんの手術件数は第2位。早期食道癌、胃癌および大腸癌の内視鏡的粘膜切除術およびレーザー治療等、常に最先端の治療法を導入し、他県や他大学からの紹介も多数ある。
佐賀県 1病院
佐賀県立病院好生館
★診療科目 外科 佐賀県佐賀市水ヶ江1-12-9 ℡0952-24-2171
食道がんの手術件数では、佐賀大学病院と並び県内トップクラス。腹腔鏡手術、内視鏡下手術などの新しい技術に積極的に取り組み、患者により低侵襲な方法で治療を行えるよう心掛けている。
大分県 1病院
大分大学病院
★診療科目 外科 大分県由布市挟間町医大ヶ丘1-1 ℡097-549-4411
食道がんの手術件数は年間約40件と、大分県はもとより九州ではトップクラス。食道がん切除例のうちの70%の患者は胸腔鏡による胸部食道切除を受けている。
鹿児島県 1病院
鹿児島大学病院
★診療科 外科 鹿児島県鹿児島市桜ヶ丘8-35-1 ℡099-275-5111
鹿児島県内では食道がんの手術件数は第1位。同じ食道癌でもその進行具合によって治療は異なり、治療は大きく手術、放射線治療、化学療法の組み合わせが行われている。
国立病院機構 九州医療センター
★診療科目 外科 福岡県福岡市中央区地行浜1-8-1 ℡092-852-0700
食道がんの症例数は著しく増えており、年間20例前後の手術をこなしている。手術は定型的な開胸・開腹術が大部分を占めるが、耳鼻科・形成外科と共同で遊離空腸移植を伴う頚部食道癌・下咽頭癌手術も積極的に行い、良好な結果を得ている。
国立病院機構 九州がんセンター
★診療科目 消化器外科 福岡県福岡市南区野多目3-1-1 ℡092-541-3231
九州の食道がん実力病院として有名。できる限り機能を温存しつつ、根治性も追求した手術術式を取り入れている。食道がんでは気管支や心臓、肺の神経を温存してリンパ節の廓清を行い、術後の肺や心臓の合併症の防止に努めている。
済生会福岡総合病院
★診療科目 外科 福岡県福岡市中央区天神1-3-46 ℡092-771-8151
食道切除再建術から虫垂切除術、痔核手術まで消化管全般にわたり、あらゆる疾患に対応。また消化器癌(胃癌、大腸癌)に対する集学的治療、特に化学療法を充実させ、外来化学療法をおこなっている。
久留米大学病院
★診療科目 消化器病センター 福岡県久留米市旭町67 ℡0942-35-3311
九州内では食道がんの手術件数は第2位。早期食道癌、胃癌および大腸癌の内視鏡的粘膜切除術およびレーザー治療等、常に最先端の治療法を導入し、他県や他大学からの紹介も多数ある。
佐賀県 1病院
佐賀県立病院好生館
★診療科目 外科 佐賀県佐賀市水ヶ江1-12-9 ℡0952-24-2171
食道がんの手術件数では、佐賀大学病院と並び県内トップクラス。腹腔鏡手術、内視鏡下手術などの新しい技術に積極的に取り組み、患者により低侵襲な方法で治療を行えるよう心掛けている。
大分県 1病院
大分大学病院
★診療科目 外科 大分県由布市挟間町医大ヶ丘1-1 ℡097-549-4411
食道がんの手術件数は年間約40件と、大分県はもとより九州ではトップクラス。食道がん切除例のうちの70%の患者は胸腔鏡による胸部食道切除を受けている。
鹿児島県 1病院
鹿児島大学病院
★診療科 外科 鹿児島県鹿児島市桜ヶ丘8-35-1 ℡099-275-5111
鹿児島県内では食道がんの手術件数は第1位。同じ食道癌でもその進行具合によって治療は異なり、治療は大きく手術、放射線治療、化学療法の組み合わせが行われている。
食道がんの手術後の後遺症
食道がんの手術後の後遺症
反回神経麻痺
声帯の働きに関わる反回神経が麻痺してしまうことがあります。付近のリンパ節を取るために起こるもので、術後に声が嗄れることがあるほか、誤飲を引き起こすことがあります。時間が経つと回復していくことがあります。
縫合不全
食道と胃や腸を縫い合わせる際に、縫い目の部分から唾液や飲食物が漏れるのが縫合不全です。手術の5%ほどの頻度で起こり、時間の経過によって治ることが大多数です。
肺合併症
食道がんの手術後の傷の痛みや肺の付近の神経のまわりにあるリンパ節を取ることによって、咳をして痰を出すことが十分にできなくなった場合、肺炎を起こすケースがあります。また唾液や食べ物が気管に入ってしまうことも肺炎の原因となります。
反回神経麻痺
声帯の働きに関わる反回神経が麻痺してしまうことがあります。付近のリンパ節を取るために起こるもので、術後に声が嗄れることがあるほか、誤飲を引き起こすことがあります。時間が経つと回復していくことがあります。
縫合不全
食道と胃や腸を縫い合わせる際に、縫い目の部分から唾液や飲食物が漏れるのが縫合不全です。手術の5%ほどの頻度で起こり、時間の経過によって治ることが大多数です。
肺合併症
食道がんの手術後の傷の痛みや肺の付近の神経のまわりにあるリンパ節を取ることによって、咳をして痰を出すことが十分にできなくなった場合、肺炎を起こすケースがあります。また唾液や食べ物が気管に入ってしまうことも肺炎の原因となります。

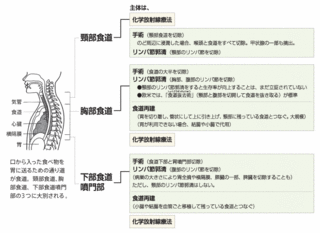
食道がん(食道癌)の治療:内視鏡的治療
食道がん(食道癌)の治療:外科手術療法
食道がん(食道癌)の治療:頸部食道がんの外科手術
食道がん(食道癌)の治療:胸部食道がんの外科手術
食道がん(食道癌)の治療-放射線療法
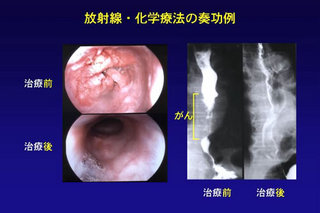
放射線療法は放射線を使ってがん細胞を殺す治療方法です。
食道がんの場合、以前は予後の改善を目的とした放射線単独での治療が行われてきましたが、その後の研究の結果、予後の改善が認められないうえ、合併症の増加を招くことも多いことがわかってきたため、現在では放射線療法を単独で行うことは一般的ではありません。
通常は抗がん剤と併せて行う放射線化学療法が行われます。抗がん剤の副作用が強く出てしまう、高齢者、合併症があるなどの理由で抗がん剤が使えない場合には単独で放射線療法が行われることがあります。
骨への転移のための痛み、脳転移の神経症状、呼吸の苦しさなどの症状を緩和する目的で放射線療法が行われることがあります。
正常な細胞に放射線が照射されると細胞がダメージを受け副作用が出ることがあります。副作用には治療中又は治療直後にでるものと、半年~数年後にでてくるものとがあります。
食道がんの場合、以前は予後の改善を目的とした放射線単独での治療が行われてきましたが、その後の研究の結果、予後の改善が認められないうえ、合併症の増加を招くことも多いことがわかってきたため、現在では放射線療法を単独で行うことは一般的ではありません。
通常は抗がん剤と併せて行う放射線化学療法が行われます。抗がん剤の副作用が強く出てしまう、高齢者、合併症があるなどの理由で抗がん剤が使えない場合には単独で放射線療法が行われることがあります。
骨への転移のための痛み、脳転移の神経症状、呼吸の苦しさなどの症状を緩和する目的で放射線療法が行われることがあります。
正常な細胞に放射線が照射されると細胞がダメージを受け副作用が出ることがあります。副作用には治療中又は治療直後にでるものと、半年~数年後にでてくるものとがあります。

食道がん(食道癌)の治療:強力な化学療法(抗がん剤)
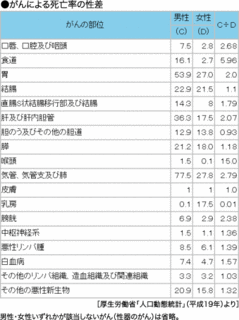
食道がんは男女差、年齢差がある
食道がんの最も多い発症事例は、60歳代後半から70歳代にかけてピークになります。
他のがんと比べると、食道がんは発症年齢が高めです。
今後は人口の高齢化が進むにつれて、食道がんにかかる人も増えてくると予想されています。
男女別でみると、食道がんは男性に圧倒的に多く、女性の約5.6倍です。
理由は様々ですが、食道がんの原因である飲酒と喫煙の習慣が男性に多く、女性に少ないことが最大の理由だと考えられています。
飲酒、喫煙は食道がんの最大の環境的な原因で、女性であっても飲食業などアルコールと喫煙が近くにある環境で働いている人は、そうでない人に比べて食道がんになりやすです。
日本人に多い扁平上皮食道がんは、特に飲酒と喫煙によって発生率が高くなる傾向にあることがわかっています。
男性に多いことから、男性ホルモンが食道がんと関係していると予想されていますし、ストレスなども深くかかわっているようです。
女性で食道がんにかかる人は、比較的、頸部食道がん(食道の上側、喉に近い部分に発生するがん)が多いです。
胃から食べ物が逆流しやすい体質の人も、食道の内側の粘膜が荒れやすいので、食道がんにかかりやすいようです。
他のがんと比べると、食道がんは発症年齢が高めです。
今後は人口の高齢化が進むにつれて、食道がんにかかる人も増えてくると予想されています。
男女別でみると、食道がんは男性に圧倒的に多く、女性の約5.6倍です。
理由は様々ですが、食道がんの原因である飲酒と喫煙の習慣が男性に多く、女性に少ないことが最大の理由だと考えられています。
飲酒、喫煙は食道がんの最大の環境的な原因で、女性であっても飲食業などアルコールと喫煙が近くにある環境で働いている人は、そうでない人に比べて食道がんになりやすです。
日本人に多い扁平上皮食道がんは、特に飲酒と喫煙によって発生率が高くなる傾向にあることがわかっています。
男性に多いことから、男性ホルモンが食道がんと関係していると予想されていますし、ストレスなども深くかかわっているようです。
女性で食道がんにかかる人は、比較的、頸部食道がん(食道の上側、喉に近い部分に発生するがん)が多いです。
胃から食べ物が逆流しやすい体質の人も、食道の内側の粘膜が荒れやすいので、食道がんにかかりやすいようです。

食道がんステージ1
食道は、消化器官と違い、漿膜のおおわれていないため、食道がんが発生すると、がんの広がりが進行しやすくなっています。
その壁は薄く、細胞に深く浸潤しやすくもなっています。
食道には多くのリンパ、血管が多くあり、肺や脳へ転移する可能性も多く、食道周辺には臓器があるため、食道から臓器へ直接、がんが進行してくることもあり、治療の難しい病気です。
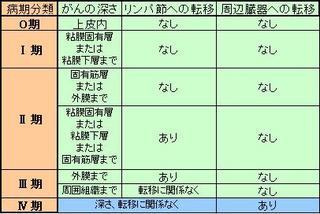
食道がんのステージは、食道の壁からどこまでの層に進行しているか、リンパや臓器への転移により分類されます。
食道がんステージ1は、食道がんが食道内側の扁平上皮の粘膜でとどまっているものの、食道近くにあるリンパ節にまで転移している状態です。
または扁平上皮の粘膜よりも下層にまでがんが進行はしているが、食道周辺の臓器や胸膜、リンパ節、腹膜には進行していない状態です。
その壁は薄く、細胞に深く浸潤しやすくもなっています。
食道には多くのリンパ、血管が多くあり、肺や脳へ転移する可能性も多く、食道周辺には臓器があるため、食道から臓器へ直接、がんが進行してくることもあり、治療の難しい病気です。
食道がんのステージは、食道の壁からどこまでの層に進行しているか、リンパや臓器への転移により分類されます。
食道がんステージ1は、食道がんが食道内側の扁平上皮の粘膜でとどまっているものの、食道近くにあるリンパ節にまで転移している状態です。
または扁平上皮の粘膜よりも下層にまでがんが進行はしているが、食道周辺の臓器や胸膜、リンパ節、腹膜には進行していない状態です。

食道がんステージ2
食道がんステージ2は、食道がんが食道の外膜まで進行していると判断されることです。
リンパ節に転移していなければ2A期、食道周辺のリンパ節にのみ転移をしていれば2B期に分かれます。
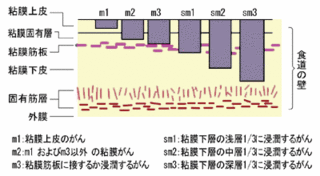
食道がんが、食道周辺の臓器に広がっていき、臓器に入り込むことを浸潤と言い、入り込んだ深さが壁深達度と言います。
食道がんステージ2の場合は、食道がん発生した粘膜上皮から粘膜固有層に入り込んでいる状態です。
食道がんステージ1、ステージ2、ステージ3は、外科手術をおこなうことが一般的で、食道がんの手術は他の臓器と比べても大きな手術となっています。
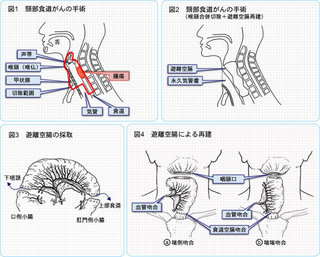
3領域郭清手術法
��0年代後半から、3領域郭清と呼ばれる手術法が確立し、腹部、胸部、頸部を開き、各リンパ節を郭清することで、治療が大きく向上しました。
ステージ2の手術時間は、進行状況により異なりますが、長い場合は12時間かかってしまうこともあります。
食道がん手術は、手術中に患者が死亡することもあるほど、体への負担が大きい手術でしたが、安全性も向上しているため、死亡率も低くなっています。
リンパ節に転移していなければ2A期、食道周辺のリンパ節にのみ転移をしていれば2B期に分かれます。
食道がんが、食道周辺の臓器に広がっていき、臓器に入り込むことを浸潤と言い、入り込んだ深さが壁深達度と言います。
食道がんステージ2の場合は、食道がん発生した粘膜上皮から粘膜固有層に入り込んでいる状態です。
食道がんステージ1、ステージ2、ステージ3は、外科手術をおこなうことが一般的で、食道がんの手術は他の臓器と比べても大きな手術となっています。
3領域郭清手術法
��0年代後半から、3領域郭清と呼ばれる手術法が確立し、腹部、胸部、頸部を開き、各リンパ節を郭清することで、治療が大きく向上しました。
ステージ2の手術時間は、進行状況により異なりますが、長い場合は12時間かかってしまうこともあります。
食道がん手術は、手術中に患者が死亡することもあるほど、体への負担が大きい手術でしたが、安全性も向上しているため、死亡率も低くなっています。

食道がんステージ3
食道がんは、がんの中でも予後が非常に悪いがんと言われています。
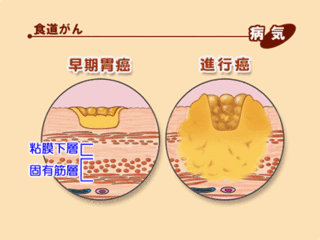
ステージ0~1aの粘膜上皮に留まっているがんであれば、内視鏡的粘膜切除術か手術で完全に切除することが出来れば5年生存率は100%です。
しかし、食道がんステージ3にまで進行している場合は、19.8%にまで下がります。
進行状況
食道がんステージ3は、がんの進行が食道から外膜の外にまで出ており、食道壁に沿ったリンパ節、もしくは少し離れたリンパ節にまでがんが拡がっているが、臓器、胸膜、腹膜などにはがんが進行していない状況のことです。
手術でがんを取り除くことが出来ますが、手術後の合併症、後遺症の問題があります。
治療
合併症は、胸部食道がんという呼吸器の合併症で、声帯浮腫や肺炎。
心不全、肝・胃の障害、縫合不全なども多く認められることがありますが、迅速、適切な治療をおこなうことでほとんどが改善されます。
手術
手術は負担が大きいために、手術後すぐに死亡すること、手術が成功していたとしても、手術中に失われた体力が回復せず、死亡してしまう場合も2%あります。
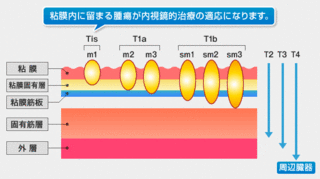
ステージ0~1aの粘膜上皮に留まっているがんであれば、内視鏡的粘膜切除術か手術で完全に切除することが出来れば5年生存率は100%です。
しかし、食道がんステージ3にまで進行している場合は、19.8%にまで下がります。
進行状況
食道がんステージ3は、がんの進行が食道から外膜の外にまで出ており、食道壁に沿ったリンパ節、もしくは少し離れたリンパ節にまでがんが拡がっているが、臓器、胸膜、腹膜などにはがんが進行していない状況のことです。
手術でがんを取り除くことが出来ますが、手術後の合併症、後遺症の問題があります。
治療
合併症は、胸部食道がんという呼吸器の合併症で、声帯浮腫や肺炎。
心不全、肝・胃の障害、縫合不全なども多く認められることがありますが、迅速、適切な治療をおこなうことでほとんどが改善されます。
手術
手術は負担が大きいために、手術後すぐに死亡すること、手術が成功していたとしても、手術中に失われた体力が回復せず、死亡してしまう場合も2%あります。

食道がんステージ4
治療法
食道がんステージ4は、食道周辺の臓器にまで及んでいる、がんから離れたリンパ節にある、他の臓器、胸膜、腹膜にまでがんが及んでいればステージ4となります。
手術、化学放射線治療法をおこないます。
化学放射線治療法は、放射線照射を20~30回外照射し、シスプラチン、フルオロウラシルといった抗がん剤投与をおこなう方法が一般的です。
食道がんステージ4の目的により、根治的化学放射線療法、緩和的化学放射線療法、2つの放射線療法に分かれています。
副作用
化学放射線療法には副作用があり、口内炎、食道炎、食欲不振、白血球減少などを起こす可能性があります。
化学放射線治療で副作用が起こってしまうことを治療前に知っておくことで、早めに薬を飲む、食事に工夫をするなどの対応をしていきましょう。
副作用が起きてしまうことよりも、副作用を上手くコントロールすることが大切です。
食道がんステージ4は、食道周辺の臓器にまで及んでいる、がんから離れたリンパ節にある、他の臓器、胸膜、腹膜にまでがんが及んでいればステージ4となります。
手術、化学放射線治療法をおこないます。
化学放射線治療法は、放射線照射を20~30回外照射し、シスプラチン、フルオロウラシルといった抗がん剤投与をおこなう方法が一般的です。
食道がんステージ4の目的により、根治的化学放射線療法、緩和的化学放射線療法、2つの放射線療法に分かれています。
副作用
化学放射線療法には副作用があり、口内炎、食道炎、食欲不振、白血球減少などを起こす可能性があります。
化学放射線治療で副作用が起こってしまうことを治療前に知っておくことで、早めに薬を飲む、食事に工夫をするなどの対応をしていきましょう。
副作用が起きてしまうことよりも、副作用を上手くコントロールすることが大切です。

食道がんステージ5
食道がんの自覚症状
食道がんの自覚症状として、最初に現れるのは、喉の違和感です。口
から何かを飲み込んだときにチクチクする痛みが起きたり、しみるような感じがあったりします。食道がんの腫瘍が大きくなってくると、食道が狭くなります。
この時の自覚症状としては、食べ物が喉元や胸のあたりでつかえる、ということが起こります。
食道がんが進行すると、小さなものを飲み込んだときにも違和感を覚えるようになります。
食道がんが進行して腫瘍が大きくなると、食道がほとんどふさがれた状態になっているので、柔らかい食べ物や飲み物、さらには、唾を飲み込むことさえもできなくなってしまいます。
食べる量が減り、体重が減少していきます。
食道がんの腫瘍が大きく腫れ上がった場合は、肺や背骨が圧迫されてくるので、痛みを感じるようになり、さらには呼吸もしづらくなります。
気管支や肺にまでがんが転移したときには、咳や血の混じった痰が出ます。
声を出すための神経が影響を受けて、声がかすれたりします。

から何かを飲み込んだときにチクチクする痛みが起きたり、しみるような感じがあったりします。食道がんの腫瘍が大きくなってくると、食道が狭くなります。
この時の自覚症状としては、食べ物が喉元や胸のあたりでつかえる、ということが起こります。
食道がんが進行すると、小さなものを飲み込んだときにも違和感を覚えるようになります。
食道がんが進行して腫瘍が大きくなると、食道がほとんどふさがれた状態になっているので、柔らかい食べ物や飲み物、さらには、唾を飲み込むことさえもできなくなってしまいます。
食べる量が減り、体重が減少していきます。
食道がんの腫瘍が大きく腫れ上がった場合は、肺や背骨が圧迫されてくるので、痛みを感じるようになり、さらには呼吸もしづらくなります。
気管支や肺にまでがんが転移したときには、咳や血の混じった痰が出ます。
声を出すための神経が影響を受けて、声がかすれたりします。

食道がんの進行速度
食道がんは、がんのなかでも進行速度が速いがんです。
理由のひとつは、食道がんが初期の段階では自覚症状があまりないという点です。
食道がんは、食道下部の粘膜にがんができる場合が多く見られます。
なにかを食べたり飲んだりしたときに、このがんにひっかかることで違和感を覚えることでようやく自覚できる状態になりますが、それでも初期段階のがんは決して大きくないため、気づきにくいという特徴があるのが食道がんです。
薬を飲んで検査をするとしても、肝心のがんの部分がひっかかることなく薬だけが食道の中を流れていくので、これも食道がんを発見しにくい理由のひとつではないかと考えられます。
自分自身が覚える小さな違和感としても、なにかがしみる、ひっかかるという程度で、大きな痛みを伴うのはがんが進行してからになります。
固形物が飲み込めないというような状況になった場合は、既に初期症状が進行した状態です。
そのため、気づいたときにはがんの進行を許してしまっていて、進行速度が速いと感じることが多いのです。
そして、食道がんの転移が発生しやすい粘膜下層にがんがたどりついたとき、急に進行速度が速まります。
食道の粘膜下層には、リンパ節や血管が集中しています。
ここからリンパ液や血液をたどって全身へとがん細胞を運び、ほかのリンパ節や臓器にがんを転移、再発させてしまうのです。
この進行速度の急激な変化も、食道がんが進行速度が速いと考えられる理由です。
早期発見があまり簡単ではなく、気づいたときには転移の準備をしている、それが食道がんです。
しかし現在では、食道がんの初期症状がさまざまなかたちで情報として出回っており、いつもと異なる感覚に気づいた方が自発的に医師のもとを訪れ、検査をしてがんの早期発見に結びつけることも少なくありません。
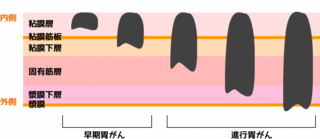
理由のひとつは、食道がんが初期の段階では自覚症状があまりないという点です。
食道がんは、食道下部の粘膜にがんができる場合が多く見られます。
なにかを食べたり飲んだりしたときに、このがんにひっかかることで違和感を覚えることでようやく自覚できる状態になりますが、それでも初期段階のがんは決して大きくないため、気づきにくいという特徴があるのが食道がんです。
薬を飲んで検査をするとしても、肝心のがんの部分がひっかかることなく薬だけが食道の中を流れていくので、これも食道がんを発見しにくい理由のひとつではないかと考えられます。
自分自身が覚える小さな違和感としても、なにかがしみる、ひっかかるという程度で、大きな痛みを伴うのはがんが進行してからになります。
固形物が飲み込めないというような状況になった場合は、既に初期症状が進行した状態です。
そのため、気づいたときにはがんの進行を許してしまっていて、進行速度が速いと感じることが多いのです。
そして、食道がんの転移が発生しやすい粘膜下層にがんがたどりついたとき、急に進行速度が速まります。
食道の粘膜下層には、リンパ節や血管が集中しています。
ここからリンパ液や血液をたどって全身へとがん細胞を運び、ほかのリンパ節や臓器にがんを転移、再発させてしまうのです。
この進行速度の急激な変化も、食道がんが進行速度が速いと考えられる理由です。
早期発見があまり簡単ではなく、気づいたときには転移の準備をしている、それが食道がんです。
しかし現在では、食道がんの初期症状がさまざまなかたちで情報として出回っており、いつもと異なる感覚に気づいた方が自発的に医師のもとを訪れ、検査をしてがんの早期発見に結びつけることも少なくありません。

食道がんと胃がんの進行速度の違い
食道癌の手術について
食道癌の手術は、消化器外科の内でも、最大級の手術に属します。一般的には、合併症も小さいものを含めると約50%に存在すると言われている難しい手術です。
胃癌、大腸がんと異なり、手術による死亡率が高いことが知られています。
術後合併症としては、吻合部縫合不全:呼吸不全:、反回神経麻痺(食道癌は、声を出す神経(反回神経)沿いのリンパ節によく転移しますので、このリンパ節も切除することになります)があります。
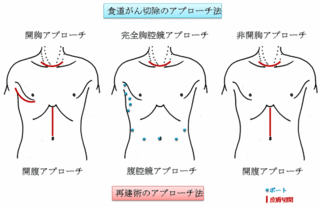
手術方法は、一般的には、胸を開いて、食道切除とともに周囲のリンパ節の郭清も行います。
おなかを開いて、胃のロールを作ります。
さらに、頚部を切開して、頚部のリンパ節の郭清を行い、頚部より残った頚部食道を引き出します。
最後に、胃のロールを胸骨の後ろを通し、頚部まで挙上、頚部食道と胃のロールを吻合します。
手術時間は、6-8時間、出血量は600-1200ccです。(個人差があります)。
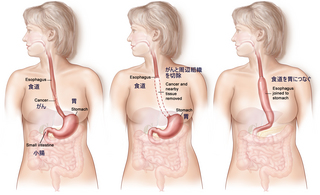
胃癌、大腸がんと異なり、手術による死亡率が高いことが知られています。
術後合併症としては、吻合部縫合不全:呼吸不全:、反回神経麻痺(食道癌は、声を出す神経(反回神経)沿いのリンパ節によく転移しますので、このリンパ節も切除することになります)があります。
手術方法は、一般的には、胸を開いて、食道切除とともに周囲のリンパ節の郭清も行います。
おなかを開いて、胃のロールを作ります。
さらに、頚部を切開して、頚部のリンパ節の郭清を行い、頚部より残った頚部食道を引き出します。
最後に、胃のロールを胸骨の後ろを通し、頚部まで挙上、頚部食道と胃のロールを吻合します。
手術時間は、6-8時間、出血量は600-1200ccです。(個人差があります)。

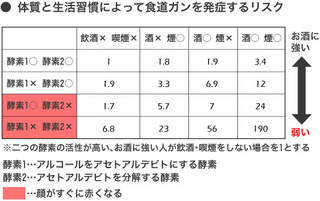
飲酒と食道がん
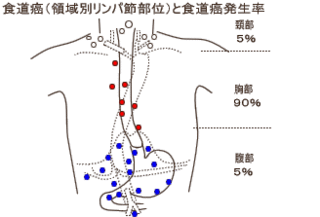
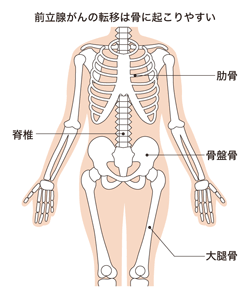
食道がんの転移しやすい箇所
日本人が発症する食道がんの約9割は、食道の粘膜の上皮に発生する扁平上皮がんであると言われています。
食道がんは粘膜の上皮にがん細胞が発生しますが、がん細胞が増殖するにしたがって、がん細胞が広がるだけでなく、粘膜の下にも侵食していきます。
その後も増殖を続けるがん細胞は食道の外部にも広がり、食道の周りにある臓器もがん細胞に侵食されてしまうことがあります。
このようながん細胞の周辺臓器への広がりにより、食道がんは他の臓器に転移します。
食道は、食道壁の中も周囲も、血管やリンパ管が豊富な臓器です、そのため、食道ががん細胞に侵されると、血管やリンパ管にがん細胞が流れ込みます。
血液やリンパ液の流れにのったがん細胞は、リンパ節でがん細胞を増殖させ、また、肺や肝臓、骨などでがん細胞を増殖させることになります。
このように、血液やリンパ液によってがん細胞が運ばれ、増殖することによっても食道がんの転移が起こります。
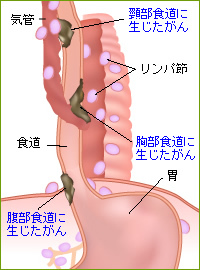
食道がん自体、食道を取り除くだけでなく、頸部食道がん、胸部食道がん、腹部食道がんと、食道がんの種類によって、周辺臓器を切除する必要があります。
転移をともなう食道がんは身体へのダメージも大きく、治療や手術も難しいものになる場合が多いです。
再発した場合、その大半が転移によるものといわれています、食道がんは再発すると、治る可能性は大変低く、余命も短い場合が多いです。
食道がんの転移は、起こりやすく、そして進行するにつれ、治療が難しいものが多くなるといえます。
食道がんは粘膜の上皮にがん細胞が発生しますが、がん細胞が増殖するにしたがって、がん細胞が広がるだけでなく、粘膜の下にも侵食していきます。
その後も増殖を続けるがん細胞は食道の外部にも広がり、食道の周りにある臓器もがん細胞に侵食されてしまうことがあります。
このようながん細胞の周辺臓器への広がりにより、食道がんは他の臓器に転移します。
食道は、食道壁の中も周囲も、血管やリンパ管が豊富な臓器です、そのため、食道ががん細胞に侵されると、血管やリンパ管にがん細胞が流れ込みます。
血液やリンパ液の流れにのったがん細胞は、リンパ節でがん細胞を増殖させ、また、肺や肝臓、骨などでがん細胞を増殖させることになります。
このように、血液やリンパ液によってがん細胞が運ばれ、増殖することによっても食道がんの転移が起こります。
食道がん自体、食道を取り除くだけでなく、頸部食道がん、胸部食道がん、腹部食道がんと、食道がんの種類によって、周辺臓器を切除する必要があります。
転移をともなう食道がんは身体へのダメージも大きく、治療や手術も難しいものになる場合が多いです。
再発した場合、その大半が転移によるものといわれています、食道がんは再発すると、治る可能性は大変低く、余命も短い場合が多いです。
食道がんの転移は、起こりやすく、そして進行するにつれ、治療が難しいものが多くなるといえます。

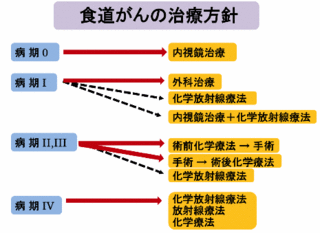
食道がんの抗がん剤治療
食道がん治療の抗がん剤治療は,術前術後の補助化学療法や放射線との併用による化学放射線療法など、手術や放射線などの併用で行われています。
食道がんの抗がん剤治療は、治療の選択肢の一つとして,手術に適さないあるいは食道温存を希望する症例に適応されています。
食道を残す治療には、抗がん剤と放射線を組み合わせた、化学放射線療法があります。
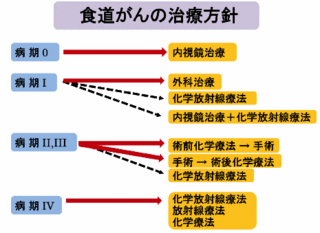
内視鏡治療ができないⅠ~Ⅲ期は、手術が標準的な治療ですが、ケモラジも治療の選択肢になります。
食道がんに効果があるといわれている抗がん剤は、フルオロウラシルとシスプラチンといわれて、この2種類の抗がん剤を併用して食道がんの治療を行っている病院が多いです。
フルオロウラシルは、食道がんをはじめとする消化器系のがんの治療に使われることが多い抗がん剤で、高い抗腫瘍効果があります。
フルオロウラシルの副作用としては、下痢や口内炎などのほか、発熱、脱毛、めまい、しびれなどがあり、腎機能や肝機能が低下することもあります。
シスプラチンは、プラチナ製剤であり、食道がんをはじめとして、さまざまながんの治療に効果がある抗がん剤で、現在日本で最も使用されている抗がん剤のひとつです。
シスプラチンは、食道がんをはじめ、さまざまながんの治療に高い効果を示す一方で、その副作用は強い抗がん剤といわれています。
食道がんの抗がん剤治療は、治療の選択肢の一つとして,手術に適さないあるいは食道温存を希望する症例に適応されています。
食道を残す治療には、抗がん剤と放射線を組み合わせた、化学放射線療法があります。
内視鏡治療ができないⅠ~Ⅲ期は、手術が標準的な治療ですが、ケモラジも治療の選択肢になります。
食道がんに効果があるといわれている抗がん剤は、フルオロウラシルとシスプラチンといわれて、この2種類の抗がん剤を併用して食道がんの治療を行っている病院が多いです。
フルオロウラシルは、食道がんをはじめとする消化器系のがんの治療に使われることが多い抗がん剤で、高い抗腫瘍効果があります。
フルオロウラシルの副作用としては、下痢や口内炎などのほか、発熱、脱毛、めまい、しびれなどがあり、腎機能や肝機能が低下することもあります。
シスプラチンは、プラチナ製剤であり、食道がんをはじめとして、さまざまながんの治療に効果がある抗がん剤で、現在日本で最も使用されている抗がん剤のひとつです。
シスプラチンは、食道がんをはじめ、さまざまながんの治療に高い効果を示す一方で、その副作用は強い抗がん剤といわれています。

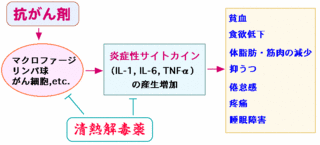
食道がんの抗がん剤治療の副作用
食道がんの抗がん剤による治療は、手術では切除できないところや、放射線を当てられないところのがん細胞を治療するために使用します。
食道がんの抗がん剤は全身に行き渡るため、多くは他の臓器にがんが転移しているときに行われる治療ですが、抗がん剤単独で治療する場合と、放射線療法や外科療法との併用で行われる場合とがあります。
食道がんの抗がん剤治療により、血液をつくる細胞がダメージを受け、白血球減少や赤血球減少、血小板減少などの副作用が発生します。
抗がん剤の副作用は、食欲不振、嘔気、嘔吐などがありますが、これらの副作用は、抗がん剤治療中には、ほとんどの患者がこのような副作用の症状を経験していますが、症状には、かなり個人差があります。
抗がん剤の投与中は、血液検査などによる血液、腎機能などのチェックが行われます、腎障害が発生した場合など身体にむくみが出たりしますので、利尿剤を併用して、尿排泄を促すことがあります。
白血球、血小板が減少することがあるので、二次的な細菌感染の引き金になる風邪をひかないこと、その他、細菌感染を受けないよう注意が必要になります。
食道がんの抗がん剤は全身に行き渡るため、多くは他の臓器にがんが転移しているときに行われる治療ですが、抗がん剤単独で治療する場合と、放射線療法や外科療法との併用で行われる場合とがあります。
食道がんの抗がん剤治療により、血液をつくる細胞がダメージを受け、白血球減少や赤血球減少、血小板減少などの副作用が発生します。
抗がん剤の副作用は、食欲不振、嘔気、嘔吐などがありますが、これらの副作用は、抗がん剤治療中には、ほとんどの患者がこのような副作用の症状を経験していますが、症状には、かなり個人差があります。
抗がん剤の投与中は、血液検査などによる血液、腎機能などのチェックが行われます、腎障害が発生した場合など身体にむくみが出たりしますので、利尿剤を併用して、尿排泄を促すことがあります。
白血球、血小板が減少することがあるので、二次的な細菌感染の引き金になる風邪をひかないこと、その他、細菌感染を受けないよう注意が必要になります。

食道がんの末期
食道がんの末期は、ステージ(病期)でいうとⅣ期で、がんが食道の周りの臓器にまで進んでいるか、ガンから遠いリンパ節にがんがあるとき、もしくは他の臓器、胸膜、腹膜にがんがある状態です。
食道がんの末期の症状は、食べ物を飲み込むと途中でつかえたり、さらに悪くなると食道が狭くなってしまい、水分も通らなくなってしまいます。
進行したがんが食道の外側の壁を突き抜けて出てくると、そのがんが周りの臓器を圧迫するので、胸の圧迫感や背中の痛み、せき、血の混じったたんが出る、声がかすれるなどの症状が出てきます。
治療は、放射線療法、抗がん剤治療、放射線化学療法、などを行いますが、末期にまでがんが進んでしまうと手術で治すことはできません。
食道がんの末期(Ⅳ期)の 5年生存率は、だいたい10%以下になります。
食道がんの末期の症状は、食べ物を飲み込むと途中でつかえたり、さらに悪くなると食道が狭くなってしまい、水分も通らなくなってしまいます。
進行したがんが食道の外側の壁を突き抜けて出てくると、そのがんが周りの臓器を圧迫するので、胸の圧迫感や背中の痛み、せき、血の混じったたんが出る、声がかすれるなどの症状が出てきます。
治療は、放射線療法、抗がん剤治療、放射線化学療法、などを行いますが、末期にまでがんが進んでしまうと手術で治すことはできません。
食道がんの末期(Ⅳ期)の 5年生存率は、だいたい10%以下になります。

食道がんの放射線療法
放射線療法は手術と同様に限られた範囲のみを治療できる局所治療ですが、機能や形態を温存することをめざした治療です。
高エネルギーのX線などの放射線を当ててがん細胞を殺します。放射線療法には2つの方法があります。
放射線を身体の外から照射する方法と、食道の腔内に放射線が出る物質を挿入し身体の中から照射する方法です。
食道がんの放射線療法は治療の目的により大きく2つに分けられます。がんを治してしまおうと努力する治療(根治治療)と、がんによる痛み、出血などの症状を抑さえようとする治療(姑息治療、対症治療)です。
(1)根治治療
根治治療の対象は、がんの広がり方が放射線を当てられる範囲にとどまっている場合です。根治治療の放射線療法は、外照射だけを週5日6~7週続けるやり方と、外照射5~6週に2~3回の腔内照射を組み合わせるやり方があります。
放射線療法と抗がん剤治療を同時に行うほうが放射線療法だけを行うより効果があることがわかってきました。
放射線療法に抗がん剤治療を加えることで手術をしなくても治る患者さんが増えたという報告もあります。治すことをめざして治療をする場合は、放射線療法と抗がん剤治療を同時に行うことが勧められます。
(2)姑息治療
姑息治療は骨への転移による痛み、脳への転移による神経症状、リンパ節転移の気管狭窄による息苦しさ、血痰などを改善するために行われます。症状を和らげるために放射線は役に立ちます。症状がよくなれば目的は達成されるので、根治治療の時のように長い期間治療しません。2~4週くらいの治療です。
(3)放射線療法の副作用
放射線療法の副作用は、主には放射線が照射されている部位におこります。そのため治療している部位により副作用は異なります。また副作用には治療期間中のものと、治療が終了してから数ヶ月~数年後におこりうる副作用があります。
治療期間中におこる副作用は、頸部を治療した場合、嚥下時の違和感・疼痛・咽頭の乾き・声のかすれ、胸部を治療した場合は嚥下時の違和感・疼痛、腹部を治療した場合は腹部不快感・嘔気・嘔吐・食欲低下・下痢などの症状が出る可能性があります。
照射部の皮膚には日焼けに似た症状が出てきます。その他に身体のだるさ、食欲低下といった症状を訴える方もいます。
血液障害として白血球が減少することがあります。
副作用の程度には個人差があり、ほとんど副作用の出ない人も強めに副作用が出る人もいます。症状が強い場合は症状を和らげる治療をしますが、時期がくれば自然に回復します。
副作用としては、心臓や肺が照射部に含まれているとこれらの臓器に影響が出ることがあります。
脊髄に大線量が照射されると神経麻痺の症状が出ることがありますが、神経症状が出る危険がないとされている程度に照射線量を設定するのが普通です。
高エネルギーのX線などの放射線を当ててがん細胞を殺します。放射線療法には2つの方法があります。
放射線を身体の外から照射する方法と、食道の腔内に放射線が出る物質を挿入し身体の中から照射する方法です。
食道がんの放射線療法は治療の目的により大きく2つに分けられます。がんを治してしまおうと努力する治療(根治治療)と、がんによる痛み、出血などの症状を抑さえようとする治療(姑息治療、対症治療)です。
(1)根治治療
根治治療の対象は、がんの広がり方が放射線を当てられる範囲にとどまっている場合です。根治治療の放射線療法は、外照射だけを週5日6~7週続けるやり方と、外照射5~6週に2~3回の腔内照射を組み合わせるやり方があります。
放射線療法と抗がん剤治療を同時に行うほうが放射線療法だけを行うより効果があることがわかってきました。
放射線療法に抗がん剤治療を加えることで手術をしなくても治る患者さんが増えたという報告もあります。治すことをめざして治療をする場合は、放射線療法と抗がん剤治療を同時に行うことが勧められます。
(2)姑息治療
姑息治療は骨への転移による痛み、脳への転移による神経症状、リンパ節転移の気管狭窄による息苦しさ、血痰などを改善するために行われます。症状を和らげるために放射線は役に立ちます。症状がよくなれば目的は達成されるので、根治治療の時のように長い期間治療しません。2~4週くらいの治療です。
(3)放射線療法の副作用
放射線療法の副作用は、主には放射線が照射されている部位におこります。そのため治療している部位により副作用は異なります。また副作用には治療期間中のものと、治療が終了してから数ヶ月~数年後におこりうる副作用があります。
治療期間中におこる副作用は、頸部を治療した場合、嚥下時の違和感・疼痛・咽頭の乾き・声のかすれ、胸部を治療した場合は嚥下時の違和感・疼痛、腹部を治療した場合は腹部不快感・嘔気・嘔吐・食欲低下・下痢などの症状が出る可能性があります。
照射部の皮膚には日焼けに似た症状が出てきます。その他に身体のだるさ、食欲低下といった症状を訴える方もいます。
血液障害として白血球が減少することがあります。
副作用の程度には個人差があり、ほとんど副作用の出ない人も強めに副作用が出る人もいます。症状が強い場合は症状を和らげる治療をしますが、時期がくれば自然に回復します。
副作用としては、心臓や肺が照射部に含まれているとこれらの臓器に影響が出ることがあります。
脊髄に大線量が照射されると神経麻痺の症状が出ることがありますが、神経症状が出る危険がないとされている程度に照射線量を設定するのが普通です。

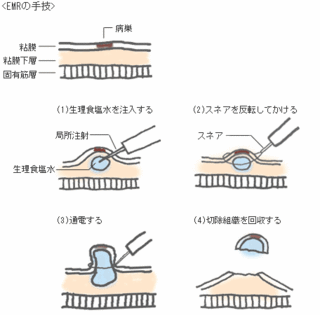
内視鏡による食道がんの治療
がんが浅く、粘膜の表面にとどまっている食道がんには、内視鏡的粘膜切除術で治療することができます。
内視鏡でとれるがんの大きさと数には限りがありますが、安全性が高く、食道も残すことができます。
また、再発率は約2%ほどという報告がありますが、リンパ節や他臓器への転移もほとんどないため期待される治療法です。
【適応される人】
患者さんが手術を望んでいない
患者さんの体力が不安で手術に耐えられない
がんがリンパ節に転移していない
食道の全周性ではなく、3分の2以下
最大のメリットは負担が小さく、食道を残せること
内視鏡的粘膜切除術の最大の利点は、負担の小さい治療法であり、食道を残せるという2点に尽きます。
麻酔をしなくても実施することができ、軽い痛み止めを使うだけです。緊張の強い人には、精神安定剤で眠らせることもあります。
治療にかかる時間は1時間程度で、当日は入院して点滴を受けることになります。翌日以降は食事をとることができるようになります。
内視鏡的粘膜切除術は、安全性がきわめて高い方法ですが、1%ほどの確率で、治療中に食道の壁に孔が開くことがあります。
胃や大腸の場合は、早急に開腹手術をしなければなりませんが、食道の場合は手術をする必要はありません。ごく小さな孔であることがほとんどで、点滴を1週間すれば自然にふさがってきます。
食道からは出血もほとんどなく、穿孔は患者側は気づきません。痛みを感じることもなく、熱が少し出る程度になります。
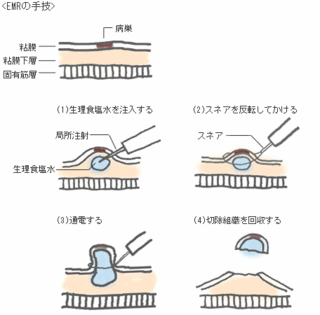
内視鏡でとれるがんの大きさと数には限りがありますが、安全性が高く、食道も残すことができます。
また、再発率は約2%ほどという報告がありますが、リンパ節や他臓器への転移もほとんどないため期待される治療法です。
【適応される人】
患者さんが手術を望んでいない
患者さんの体力が不安で手術に耐えられない
がんがリンパ節に転移していない
食道の全周性ではなく、3分の2以下
最大のメリットは負担が小さく、食道を残せること
内視鏡的粘膜切除術の最大の利点は、負担の小さい治療法であり、食道を残せるという2点に尽きます。
麻酔をしなくても実施することができ、軽い痛み止めを使うだけです。緊張の強い人には、精神安定剤で眠らせることもあります。
治療にかかる時間は1時間程度で、当日は入院して点滴を受けることになります。翌日以降は食事をとることができるようになります。
内視鏡的粘膜切除術は、安全性がきわめて高い方法ですが、1%ほどの確率で、治療中に食道の壁に孔が開くことがあります。
胃や大腸の場合は、早急に開腹手術をしなければなりませんが、食道の場合は手術をする必要はありません。ごく小さな孔であることがほとんどで、点滴を1週間すれば自然にふさがってきます。
食道からは出血もほとんどなく、穿孔は患者側は気づきません。痛みを感じることもなく、熱が少し出る程度になります。

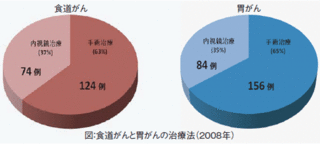
食道がんの治療費
食道癌の治療費
内視鏡的粘膜切除術 10日 160,000円
食道悪性腫瘍手術(消化管再建を伴う)頚胸腹操作 48日 990,000円
化学療法 9日 120,000円
※自己負担額は、健康保険の3割負担の額ですので、実際には高額療養費によって大部分が戻ってくることになります。70歳未満の一般的な収入の方で、1ヶ月の負担額は8万円ほどです。
食道がんの治療法は、手術・放射線・抗がん剤が基本となりますが、内視鏡的治療が行われることもあります。
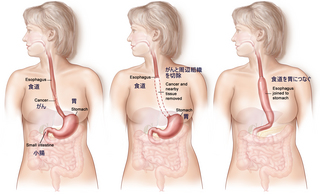
食道がんに対する最も一般的な治療法が外科手術で、がんを含め食道やリンパ節などの組織を切除します。食道を切除した後に、消化管再建手術も行います。
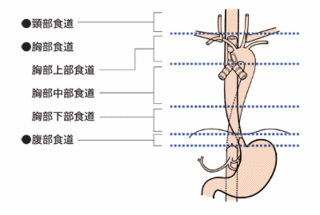
食道は、上から「頸部、胸部、腹部」に分けられ、頸部食道がんでは頸部食道のみを切除して、小腸の一部を移植して再建します。
胸部食道がんでは、胸部食道+リンパ節を全て切除し、切除後に胃を引き上げて残っている食道と繋ぎます。
腹部食道がんでは、食道の下部と胃の一部を切除します。
内視鏡的粘膜切除術は、リンパ節転移のない早期食道がんに用いられる方法で、内視鏡を見ながら食道の内側の腫瘍を含めた粘膜を切り取っていきます。
翌日から食事が可能となり、入院期間も短くなります。
内視鏡的粘膜切除術 10日 160,000円
食道悪性腫瘍手術(消化管再建を伴う)頚胸腹操作 48日 990,000円
化学療法 9日 120,000円
※自己負担額は、健康保険の3割負担の額ですので、実際には高額療養費によって大部分が戻ってくることになります。70歳未満の一般的な収入の方で、1ヶ月の負担額は8万円ほどです。
食道がんの治療法は、手術・放射線・抗がん剤が基本となりますが、内視鏡的治療が行われることもあります。
食道がんに対する最も一般的な治療法が外科手術で、がんを含め食道やリンパ節などの組織を切除します。食道を切除した後に、消化管再建手術も行います。
食道は、上から「頸部、胸部、腹部」に分けられ、頸部食道がんでは頸部食道のみを切除して、小腸の一部を移植して再建します。
胸部食道がんでは、胸部食道+リンパ節を全て切除し、切除後に胃を引き上げて残っている食道と繋ぎます。
腹部食道がんでは、食道の下部と胃の一部を切除します。
内視鏡的粘膜切除術は、リンパ節転移のない早期食道がんに用いられる方法で、内視鏡を見ながら食道の内側の腫瘍を含めた粘膜を切り取っていきます。
翌日から食事が可能となり、入院期間も短くなります。

食道がんの食事療法
食道がんも原因不明で発症しますが、食事療法が必要なのは治療後のことです。
食道は、もちろん摂取した食物や水分が胃に到達するまでの道筋にあたる臓器であり、つまり食べたり飲んだりしたものはすべてここを通ります。
よって、食道がんの治療後は食道に多大なダメージを負っていることになります。
発症や再発の原因は不明ですが、基本的に脂肪分が良くないというものがあります。
また塩の取りすぎやカルシウムもがんを悪化させたり進行させたりするという結果が出ており、なるべくそれらを避けるのが常識です。
基本的には野菜中心の食生活が良いとされています。
食道がんの場合は、食べ物の大きさや堅さが問題になります。
食道を通るものは、できるだけ刺激がない形にする必要があります。
流動食か、軟らかくて刺激がないものか、せめてなるべく細かく砕いたものということになります。
以上は食道がんの治療直後から回復するまでの時期の話になりますが、体力をつけるためには食べなければならず、食べれば食べるほど回復途上の部位に負荷をかけるので、なるべく軟らかいものをメインに据えて食事療法を行って下さい。
消化の良い物、という配慮は不要です。消化や吸収は人並みにできるはずですし、そもそも軟らかいという時点でその条件は満たしています。

食道は、もちろん摂取した食物や水分が胃に到達するまでの道筋にあたる臓器であり、つまり食べたり飲んだりしたものはすべてここを通ります。
よって、食道がんの治療後は食道に多大なダメージを負っていることになります。
発症や再発の原因は不明ですが、基本的に脂肪分が良くないというものがあります。
また塩の取りすぎやカルシウムもがんを悪化させたり進行させたりするという結果が出ており、なるべくそれらを避けるのが常識です。
基本的には野菜中心の食生活が良いとされています。
食道がんの場合は、食べ物の大きさや堅さが問題になります。
食道を通るものは、できるだけ刺激がない形にする必要があります。
流動食か、軟らかくて刺激がないものか、せめてなるべく細かく砕いたものということになります。
以上は食道がんの治療直後から回復するまでの時期の話になりますが、体力をつけるためには食べなければならず、食べれば食べるほど回復途上の部位に負荷をかけるので、なるべく軟らかいものをメインに据えて食事療法を行って下さい。
消化の良い物、という配慮は不要です。消化や吸収は人並みにできるはずですし、そもそも軟らかいという時点でその条件は満たしています。

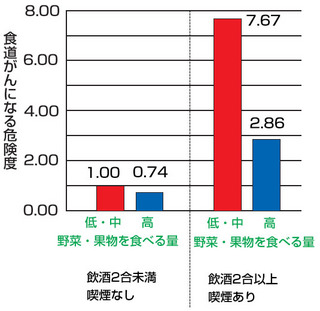
野菜・果物を多く食べ、飲酒・喫煙をしないことが食道がんの一番の予防
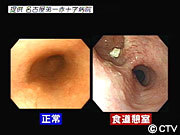
食道の病気:食道憩室
食道がんの進行速度
食道がんは、がんのなかでも進行速度が速いがんとして有名です。
その理由は2つあります。
まずは、食道がんが初期の段階では自覚症状があまりないという点です。
日本人がかかる食道がんは、食道下部の粘膜にがんができる場合が多く見られます。
なにかを食べたり飲んだりしたときに、このがんにひっかかることで違和感を覚えることでようやく自覚できる状態になりますが、それでも初期段階のがんは決して大きくないため、気づきにくいという特徴があるのが食道がんなのです。
薬を飲んで検査をするとしても、肝心のがんの部分がひっかかることなく薬だけが食道の中を流れていくので、これも食道がんを発見しにくい理由のひとつではないかと考えられます。
自分自身が覚える小さな違和感としても、なにかがしみる、ひっかかるという程度で、大きな痛みを伴うのはがんが進行してからになります。
固形物が飲み込めないというような状況になった場合は、既に初期症状が進行した状態です。
そのため、気づいたときにはがんの進行を許してしまっていて、進行速度が速いと感じることが多いのです。
食道がんの転移が発生しやすい粘膜下層にがんがたどりついたとき、急に進行速度が速まります。
食道の粘膜下層には、リンパ節や血管が集中しています。
ここからリンパ液や血液をたどって全身へとがん細胞を運び、ほかのリンパ節や臓器にがんを転移、再発させてしまうのです。
この進行速度の急激な変化も、食道がんが進行速度が速いと考えられる要因です。
早期発見があまり簡単ではなく、気づいたときには転移の準備をしている、それが食道がんです。
その理由は2つあります。
まずは、食道がんが初期の段階では自覚症状があまりないという点です。
日本人がかかる食道がんは、食道下部の粘膜にがんができる場合が多く見られます。
なにかを食べたり飲んだりしたときに、このがんにひっかかることで違和感を覚えることでようやく自覚できる状態になりますが、それでも初期段階のがんは決して大きくないため、気づきにくいという特徴があるのが食道がんなのです。
薬を飲んで検査をするとしても、肝心のがんの部分がひっかかることなく薬だけが食道の中を流れていくので、これも食道がんを発見しにくい理由のひとつではないかと考えられます。
自分自身が覚える小さな違和感としても、なにかがしみる、ひっかかるという程度で、大きな痛みを伴うのはがんが進行してからになります。
固形物が飲み込めないというような状況になった場合は、既に初期症状が進行した状態です。
そのため、気づいたときにはがんの進行を許してしまっていて、進行速度が速いと感じることが多いのです。
食道がんの転移が発生しやすい粘膜下層にがんがたどりついたとき、急に進行速度が速まります。
食道の粘膜下層には、リンパ節や血管が集中しています。
ここからリンパ液や血液をたどって全身へとがん細胞を運び、ほかのリンパ節や臓器にがんを転移、再発させてしまうのです。
この進行速度の急激な変化も、食道がんが進行速度が速いと考えられる要因です。
早期発見があまり簡単ではなく、気づいたときには転移の準備をしている、それが食道がんです。

登録:
投稿 (Atom)